
Morbus Menière
| Klassifikation nach ICD-10 | |
|---|---|
| H81.0 | Menière-Krankheit |
| ICD-10 online (WHO-Version 2019) | |
Die Menière-Krankheit (Morbus Menière) ist eine Erkrankung des Innenohres, gekennzeichnet durch:
- Anfälle von Schwindel (Vertigo),
- Hörverlust,
- Phantomgeräusche (Tinnitus, „Ohrensausen“).
Treten diese drei Symptome gemeinsam auf, spricht man von der Menière’schen Trias. Die Ursachen des Morbus Menière sind nicht bekannt. Es gibt einige Behandlungsmethoden, die den Krankheitsverlauf günstig beeinflussen können, jedoch zum Teil kontrovers beurteilt werden.
Die Erkrankung tritt meist zwischen dem 40. und 60. Lebensjahr auf und betrifft Frauen etwas häufiger als Männer.
Der Name geht auf den französischen Ohrenarzt Prosper Menière (Paris, 1799–1862) zurück, der die Symptome erstmals 1861 beschrieb und sie dem Innenohr (mit Gehör und Gleichgewichtsorgan) zuordnete.
Inhaltsverzeichnis
Symptome
Auftreten
Menière-Anfälle treten schubweise auf und wiederholen sich in der Regel in unterschiedlichen Abständen. Zwischen den Anfällen können mehrere Jahre ohne Beschwerden liegen. Sogar nur wenige Anfälle im gesamten Leben eines Patienten sind schon beobachtet worden. Oft beginnt die Krankheit nicht als komplette Menière’sche Trias, d. h., es werden entweder nur Hörverlust zusammen mit Tinnitus oder aber nur Schwindel festgestellt. Erst wenn ein Menière-Anfall mit den drei Symptomen auftritt, kann die Diagnose als gesichert gelten. Zum Hörverlust (Schwerhörigkeit) können auch Druck- und Völlegefühl im Ohr (Hydrops cochleae) hinzukommen.
Schwindel
Typisch für einen Menière-Anfall ist Schwindel, manchmal mit Übelkeit oder gar Erbrechen. Der Schwindel hält Minuten bis Stunden an und kann so stark sein, dass der Patient nicht mehr stehen kann. Er wird bei Bewegung schlimmer, ist aber auch in Ruhe vorhanden. Die Patienten bemühen sich daher, direkt nach einem Anfall den Kopf völlig ruhig zu halten oder lange zu schlafen.
Zwischen den Anfällen werden allenfalls leichte Gleichgewichts-Unsicherheiten empfunden. Sehr kurze oder sehr lange Schwindelzeiten sprechen für andere Erkrankungen als Morbus Menière (etwa Schlaganfall oder Lagerungsschwindel). Tritt zwischen den Anfällen ein ständiger Schwindel ohne weitere Merkmale von Menière-Anfällen auf, handelt es sich bei diesem „zusätzlichen Schwindel“ möglicherweise um psychogenen Schwindel, der u. a. durch Prinzipien der klassischen und operanten Konditionierung sowie der Reizgeneralisierung erklärt werden kann.
Als Tumarkinsche Otolithenkrise oder vestibuläre Drop-Attacks bezeichnet man plötzliche Stürze ohne Bewusstseinsverlust bei Patienten mit Menière-Erkrankung. Ungefähr 5 Prozent der Patienten mit Menière-Erkrankung leiden daran. Die Erkrankung wurde erstmals 1936 von Alexis Tumarkin (1900–1990) beschrieben.
Hörverlust und Tinnitus
Im Anfall verschlechtert sich das Hörvermögen des erkrankten Ohres, verbunden mit einem Ohrgeräusch (Tinnitus) und manchmal auch einem Druck- oder Völlegefühl im Ohr. Hörstörung und Tinnitus können nach den ersten Anfällen wieder verschwinden, bei häufigeren Anfällen bleiben die Schwerhörigkeit und meist auch der Tinnitus bestehen. Eine Hörminderung kann dem Vollbild des Morbus Menière Jahre vorausgehen. Der Hörverlust betrifft beim Morbus Menière meist besonders den Tieftonbereich. Auffallend oft wird auch über ein verzerrtes Hören (Diplakusis) geklagt. Das Ausmaß der Hörstörung steht in keinem Zusammenhang mit Schwere und Häufigkeit der Anfälle.
Kommt es während einer Menière-Attacke zu einer Verbesserung einer bereits bestehenden Hörminderung, spricht man vom (seltenen) Lermoyez-Syndrom. Ob es sich dabei um eine Sonderform der Menière’schen Erkrankung oder um eine eigenständige Erkrankung handelt, ist seit langem ungeklärt.
Gleichzeitig mit der Hörverschlechterung tritt ein Tinnitus auf oder verstärkt sich. Beim Morbus Menière ist der Tinnitus häufig niederfrequent. Die Beeinträchtigung durch den Tinnitus ist beim Morbus Menière häufig nur mittelmäßig stark oder gering ausgeprägt.
Nicht selten tritt schon kurz vor dem Anfall ein Druck- oder Völlegefühl im Ohr und eine Verstärkung des Tinnitus auf, wodurch sich der Anfall für den Patienten ankündigen kann.
Ursachen
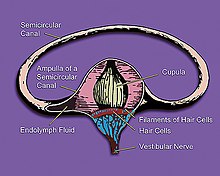
Unmittelbare Ursache für die Erkrankung ist ein endolymphatischer Hydrops (Hydrops cochleae), bei welchem die mit Endolymphe gefüllten Kammern und Kanäle im Innenohr durch Zunahme des Volumens zeitweise unter erhöhtem Druck stehen und gedehnt sind. Da die Kammern und Kanäle von Gleichgewichtsorgan und Hörschnecke (Cochlea) ein verbundenes System bilden, betrifft die Störung beide Organe, jedoch oft in verschiedenem Ausmaß. Die Ursachen des Endolymphstaus sind nicht geklärt. Einige Studien gehen davon aus, dass ein Endolymphstau mehrere Ursachen haben kann. Nicht jeder Hydrops cochleae führt zu einer Morbus-Menière-Erkrankung, die sich von den ersten Anzeichen von Schwindel und Höreinschränkungen bis zur Vollausbildung in durchschnittlich einem Jahr entwickelt. Umgekehrt gilt jedoch, dass jede Morbus-Menière-Erkrankung mit einer Endolymphstörung einhergeht.
Die Mechanismen, durch die ein Hydrops zu den Symptomen der Menière-Erkrankung führt, sind noch nicht völlig geklärt. Eine gängige Theorie ist, dass ein zu hoher Druck auf die Reißner-Membran zu vorübergehenden Rissen in der Membran oder einer erhöhten Durchlässigkeit des Endolymphschlauchs führt. Dadurch kann sich die kaliumreiche Endolymphe mit der natriumreichen Perilymphe mischen. Die Trennung der Ionen ist jedoch für die elektrischen Prozesse auf Zell-/Nervenebene im Innenohr wichtig, da sie eine elektrische Potenzialdifferenz aufrechterhält. Durch die Mischung beider Flüssigkeiten kommt es daher zu einer falschen Signalübertragung ins Gehirn. Wahrgenommen wird dies vom Patienten als Schwindel bzw. Hörstörung. Durch physiologische Prozesse wird die Reißner-Membran wieder verschlossen und die Potenzialdifferenz wieder hergestellt. Durch fortschreitende Schädigung der Sinneszellen bei diesen Anfällen kann das Hörvermögen der Betroffenen immer schlechter werden und im Extremfall bis zur völligen Ertaubung führen. Neuere Forschungsergebnisse (2009) lassen multifaktorielle Mechanismen als möglich erscheinen, z. B. können drucksensitive Ionenkanäle vestibulärer Haarzellen eine signifikante Veränderung der Reizweiterleitung verursachen.
Diagnose
Patientenberichte, Untersuchungsmöglichkeiten
Typischerweise berichten Patienten über einen plötzlich einsetzenden Schwindelanfall (manchmal verbunden mit Übelkeit), Ohrgeräusche und Hörverlust, was sich in unregelmäßigen Abständen wiederholen kann. Ein wichtiger Teil der Diagnosefindung ist deshalb die Befragung des Patienten (Anamnese). Die „Menière’sche Trias“ ist nicht immer vollständig vorhanden. Besonders zu Beginn kann die Erkrankung nur ein oder zwei Symptome zeigen, was die Beurteilung erschwert.
Zur weiteren Diagnosesicherung (Differenzialdiagnosen) werden Untersuchungen des Mittelohrs (Otitis media), des Innenohrs (Bogengangsdehiszenz), der Hör- und Gleichgewichtsnerven (Akustikusneurinom, Neuritis vestibularis) und des Gehirns (Schlaganfall, Multiple Sklerose, Migräne vom Basiliaristyp) durchgeführt sowie eine Gleichgewichtsprüfung vorgenommen, um Erkrankungen mit ähnlichen Symptomen erkennen zu können. Weitere Diagnosemethoden sind die Durchführung eines SISI-Tests, Computertomografie des Felsenbeins sowie neurologische Untersuchungen.
Hörprüfungen
- Hörschwellen-Audiogramm: Hiermit wird die Hörfähigkeit der Ohren über Luft- und Knochenleitung geprüft. Die Prüfung über die Knochenleitung macht eine mögliche Störung im Mittelohr sichtbar. Bei Menière-Patienten wird häufig ein Innenohr-Hörverlust für die tiefen Frequenzen gefunden.
- Unbehaglichkeitsschwellen-Audiogramm: Hiermit wird auf Überempfindlichkeit (Intoleranz) bei lautem Schall (Hyperakusis) geprüft, die bei Menière-Patienten weit verbreitet ist und in der Regel sogar einem Hörverlust vorausgeht.
- Otoakustische Emissionen: Diese sind Schallsignale, die das Ohr nach bestimmten akustischen Reizen als aktiv produzierte „Echos“ aussendet. Sie sind das Nebenprodukt der aktiven zellulären Schallverstärkung, die im Innenohr stattfindet. Durch ihre Messung kann die Funktionstüchtigkeit der äußeren Haarzellen (Verstärkerzellen im Innenohr) überprüft werden.
- BERA: Bei der BERA (Brainstem Evoked Response Audiometry) wird das Ohr mit Schallimpulsen gereizt. Elektroden am Kopf messen die darauf vom Hirnstamm erzeugten Ströme. Die Untersuchung lässt Rückschlüsse darüber zu, ob der Schall ohne Probleme über den Hörnerv weitergeleitet wird. Bei eindeutigen Messergebnissen lässt sich so ein Akustikusneurinom weitgehend ausschließen.
- Glycerolbelastungsprobe/Glyceroltest (Klockhoff-Test): Mit der Glycerolbelastungsprobe kann ein endolymphatisches Geschehen im Innenohr und somit eine Menière-Erkrankung nachgewiesen werden. Dazu trinkt der nüchterne Proband ein Glas mit dem hochsüßen Getränk. Ist die Substanz über die Magenschleimhaut ins Blut gelangt, besteht ein Konzentrationsgefälle zwischen Blut und Endolymphe. Um das Konzentrationsgefälle auszugleichen, diffundiert Flüssigkeit der Endolymphe ins Blut. Hierdurch wird der Überdruck im Innenohr vermindert. Wenn anschließend im Tonschwellenaudiogramm mindestens in drei benachbarten Frequenzen eine Verbesserung von 10–15 dB nachweisbar ist, gilt ein endolymphatisches Geschehen als nachgewiesen.
- Luftleitungsinduzierte (AC, air conducted) zervikale und okuläre vestibulär evozierte myogene Potenziale (AC cVEMP, AC oVEMP): Mit Hilfe der cVEMP (Sakkulusfunktionsprüfung) und oVEMP (Analyse des überwiegenden Utrikulusanteils) können Aussagen über die Funktion der Otolithenorgane gemacht werden. Vor allem die Funktion des Sakkulus ist auf Grund seiner zentralen Lage im Gleichgewichtsorgan häufig frühzeitig beeinträchtigt.
Bildgebende Verfahren
Zum Ausschluss eines Akustikusneurinoms kann eine Kernspinuntersuchung (unter Kontrastmittelgabe und T2-Gewichtung) durchgeführt werden. Seit 2007 in Japan erstmals der endolymphatische Hydrops selbst mittels kontrastmittelgestützter Magnetresonanztomografie dargestellt werden konnte, kommt diese Methode auch in Europa zunehmend zur Anwendung. Erste Studienzentren in Deutschland sind das Klinikum der LMU München und das Universitätsklinikum Münster.
Behandlung
Eingeschränkte Möglichkeiten
Da die Ursachen des endolymphatischen Hydrops und damit des Morbus Menière weitgehend unbekannt sind, sind gezielte ursächliche Behandlungen nicht möglich. Die Auswirkungen der Krankheit sind jedoch zum Teil ausgleichbar oder günstig zu beeinflussen. Vor allem ist es möglich, durch angepasste Lebensweise die Wahrscheinlichkeit von Anfällen zu vermindern, teils bis hin zu ihrem völligen Ausbleiben.
Akutfallbehandlung
Im Akutfall werden der Schwindel und das Erbrechen mit z. B. Thiethylperazin oder Dimenhydrinat (Vomex) medikamentös behandelt und Bettruhe verordnet.
Die unmittelbare Ursache des Morbus Menière, also der endolymphatische Hydrops, wird oft mit Betahistin behandelt. Allerdings zeigte schon 2001 eine systematische Übersichtsarbeit (Metastudie) der Cochrane Collaboration, dass es keine hinreichenden Daten gab, um beurteilen zu können, ob Betahistin überhaupt einen Effekt auf die Menière-Krankheit hat.
Die Skepsis gegen den Einsatz von Betahistin hat sich inzwischen weiter verstärkt, nachdem in den letzten Jahren durch Magnetresonanztomografie (MRT) auch beim Menschen die Ausdehnung der mit Endolymphe gefüllten Gefäße im Innenohr quantitativ messbar wurde. In einer entsprechenden Studie mit sechs Patienten zeigte sich bei keinem ein Effekt von Betahistin, und eine Fallstudie einer Patientin über zwei Jahre zeigte zwar ein Ende der Schwindelanfälle, jedoch eine Verschlechterung von Hydrops und Hörvermögen auf beiden Ohren. Eine umfangreiche placebokontrollierte Längsschnittstudie von 2016 bestätigte die Wirkungslosigkeit von Betahistin.
Bei schweren und häufigen Attacken (mehr als zwei im Vierteljahr) empfehlen Ärzte mitunter einen Therapieversuch mit einem niedrigdosierten Schleifendiuretikum (z. B. Furosemid). Auch hier ist die unbewiesene Wirkung zu betonen.
Angeblich durchblutungsfördernde Maßnahmen in Form von Medikamenten oder mit Hilfe der Druckluftkammer werden zwar – obwohl hierfür keine Nachweise einer Verbesserung vorliegen – häufig bei Innenohrbeschwerden wie Hörsturz oder Tinnitus verordnet, haben jedoch bei einer gesicherten Diagnose des Morbus Menière keinen Sinn. Auch andere stark umworbene Verfahren wie die Low-Level-Laser-Therapie, bei der das Außenohr mit einem Rotlichtlaser bestrahlt wird, sind mehr als fragwürdig, da das Laserlicht – dem eine positive Wirkung auf die Sinneszellen im Innenohr zugeschrieben wird – physikalisch nicht dorthin gelangt.
Operative Eingriffe
Ein auch geschichtlich aufgearbeiteter Überblick von 2005 über die Therapiemethoden beim Morbus Menière findet sich bei Leif Erik Walther. Hier wird unter anderem auf die Stufentherapie beim Morbus Menière hingewiesen. Bei sehr häufigem Schwindel kann ein Eingriff am endolymphatischen Sack (Saccus endolymphaticus) vorgenommen werden. Bei dieser Operation wird der Schädelknochen um den Saccus endolymphaticus mit dem Ziel einer Dekompression (Druckentlastung) weggebohrt. Der Eingriff hat zum Ziel, dass der Saccus endolymphaticus sich besser ausdehnen und damit die Endolymphe besser resorbiert werden kann. Zusätzlich kann der Saccus endolymphaticus geöffnet werden, um einen Abfluss der Endolymphe (z. B. über eine Silikonschiene) zu ermöglichen. Es bildet sich danach häufig ein Neo-Saccus. Obwohl die Schwindelattacken durch diese Operation in ihrer Zahl abnehmen können, ist der Eingriff nicht immer erfolgreich bzw. der Erfolg selten dauerhaft (etwa 50–60 Prozent der Patienten berichteten über eine Besserung der Schwindelattacken). Dass diese Zahlen mehr als ein Placeboeffekt sind, konnte bisher nicht nachgewiesen werden.
Eine weitere Möglichkeit, den Schwindel auszuschalten, besteht in der teilweisen oder ganzen Stilllegung des Gleichgewichtsorgans mit Gentamicin. Mit dieser Behandlung, die evidenzbasiert ist, sollen jahrelang andauernde Schwindelattacken des Patienten vermieden werden. Die Wirkung von Gentamicin im Innenohr ist bisher nicht vollständig geklärt. Die Funktion aller fünf Teilsysteme des Gleichgewichtsorgans muss nicht in jedem Fall beeinträchtigt werden. Ausfälle im Gleichgewichtsorgan und ein teilweiser Verlust des Gehörs bei dieser Behandlung werden in Kauf genommen, da sie ohnehin zum typischen Bild des Morbus Menière gehören. Ein nur einseitiger Gleichgewichtsausfall ist in der Regel kompensierbar. Dieses Mittel ist eine ultima ratio und darf nur bei sehr schweren Beeinträchtigungen angewendet werden und auch nur dann, wenn sicher feststeht, dass das Gleichgewichtsorgan für den Schwindel verantwortlich ist (und nicht etwa Störungen im Gehirn). Entsprechend einer Studie ist die intratympanale Gentamicintherapie der Saccotomie in einigen Belangen überlegen. Mit Hilfe der zervikalen und okulären vestibulär evozierten myogenen Potenziale und des Videokopfimpulstests ist heute im Rahmen der intratympanalen Gentamicintherapie ein Monitoring der Rezeptorfunktion möglich, aber auch erforderlich.
Eine letzte Behandlungsmöglichkeit besteht in der operativen Durchtrennung des Gleichgewichtsnerven (Nervus vestibularis). Bestimmte Bewegungen müssen danach neu gelernt werden.
Bei allen operativen (Sakkotomie, Durchtrennung des Nervus vestibularis) und nicht-operativen (Gentamicingabe) Eingriffen am Innenohr ist unbedingt zu berücksichtigen, dass die Erkrankung in ihrem weiteren Verlauf beide Gleichgewichtsorgane und beide Hörorgane betreffen kann. Eine vorschnelle Ausschaltung einer Seite kann also langfristig zum kompletten Verlust des Gleichgewichtssinns oder einer starken Herabsetzung des Hörvermögens führen.
Anfallsvorbeugung (Prophylaxe)
Belüftung des Mittelohrs
Die Systeme des Druckausgleichs im Innenohr sind auf eine hochkomplexe Weise an die laufenden Schwankungen des statischen Drucks im Mittelohr gekoppelt und werden von diesen angeregt. Die Einzelheiten der Mechanismen wurden in neuerer Zeit physiologisch und anatomisch weitgehend aufgeklärt.
Die Druckregulierung des Mittelohrs hat eine langsame Hauptkomponente (Gas-Austausch mit Mittelohr-Gewebe) und eine schnelle Nebenkomponente (kurzzeitige Öffnung der Ohrtrompete, der Eustachi’schen Röhre). Letzteres geschieht im Normalfall automatisch nach Bedarf, etwa beim Kauen oder Gähnen, kann jedoch auch willkürlich, z. B. beim Fliegen oder Tauchen, herbeigeführt werden.
Bei Menière-Patienten ist die Druckregulierung des Mittelohrs deutlich schlechter als normal und schon seit 1988 besteht der Nachweis, dass zusätzliche Belüftung des Mittelohrs Anfälle verhindern kann. Im Jahr 1997 gelang der experimentelle Nachweis, dass zusätzliche Belüftung des Mittelohrs tatsächlich der Entwicklung von Hydrops entgegenwirkt.
Die Methode der Wahl zur willkürlichen Belüftung des Mittelohrs ist die Valsalva-Methode. Sie kann fast überall spontan und ohne Hilfsmittel durchgeführt werden und wird am besten kombiniert mit anschließendem Druckausgleich durch Gähnen oder Kauen (leichtes Knacken pro Ohr). Das Valsalva-Manöver, das immer vorsichtig und mit Gefühl durchgeführt werden soll, bewirkt einen kurzzeitigen Anstieg des Mittelohrdrucks, der dann anschließend durch den Druckausgleich wieder verschwindet. Hierdurch wird ein optimaler Effekt auf die genannte Druckregulierung im Innenohr erreicht.
Lebensführung
Für die Behandlung zwischen den Anfällen stehen verschiedene Methoden zur Verfügung. Diese richten sich eher darauf, den Menschen als Ganzes zu stärken (Entspannungstechniken, Psychotherapie, Gleichgewichtsübungen). Jede Art von sportlicher Aktivität ist zu empfehlen, da hierüber nach einer Schwindelattacke wieder Vertrauen in das eigene Gleichgewichtssystem zurückgewonnen werden kann und vor allem die neuronale Verarbeitung der gleichgewichtsbezogenen Signale nach eventuellen Dauerschäden durch Anfälle sich schneller umorganisieren kann.
Als empfehlenswert gilt eine kaliumreiche und kochsalzarme Diät. Die WHO empfiehlt generell für Erwachsene eine tägliche Einnahme von Kalium von 3,5 Gramm. Ebenso sollen Lärm, Alkohol, Nikotin und Stress vermieden werden.
Auswirkungen auf die Kraftfahreignung
Problematisch ist eine Erkrankung für das Führen von Kraftfahrzeugen. Nach den Begutachtungsleitlinien zur Kraftfahreignung der Bundesanstalt für Straßenwesen (Stand: 31. Dezember 2019) sind Personen, die an einer Menière-Erkrankung leiden, generell nicht zum Führen einspuriger Kraftfahrzeuge (Motorräder etc.) geeignet. Für mehrspurige Fahrzeuge der Gruppe 1 (insbesondere Pkw) ist die Fahreignung nur bedingt gegeben. Hierzu heißt es in den Begutachtungsleitlinien:
Ein „aktiver M. Menière“ liegt vor, wenn bei einem Patienten mit Menière-Erkrankung eines der folgenden Kriterien vorliegt: 1. fluktuierendes Hörvermögen, 2. Völlegefühl des Ohres, 3. häufige, spontane Schwindelattacken. Sollte eines der Kriterien eines „aktiven M. Menière“ zutreffen, ist mit einer erhöhten Anfallswahrscheinlichkeit zu rechnen. In diesem Fall ist die Fahreignung nicht gegeben. In Ausnahmefällen kann jedoch die Fahreignung gegeben sein, wenn über eine Beobachtungszeit von 2 Jahren ausschließlich Attacken auftreten, die durch Prodromi [d. h. vorweg auftretende Anzeichen, Anm. Wikipedia] eingeleitet werden und ein sicheres Abbrechen der Fahrtätigkeit erlauben. Eine fachärztliche Untersuchung ist erforderlich. Bei vollständiger Abwesenheit der Kriterien eines „aktiven M. Menière“ kann eine geringere Anfallswahrscheinlichkeit erwartet werden, so dass die Fahreignung nach einer 2-jährigen Beobachtungszeit gegeben sein kann, die durch fachärztliche Untersuchung zu überprüfen ist.
Die Begutachtungsleitlinien sind dabei als sog. antizipiertes (vorweggenommenes) Sachverständigengutachten zu betrachten. Bestätigt eine auf Anordnung der Fahrerlaubnisbehörde erfolgende Untersuchung eine aktive Menière Erkrankung nach den oben genannten Kriterien, so ist die Behörde berechtigt, die Fahrerlaubnis zu entziehen.
Häufiges „Persönlichkeitsbild“ des Menière-Kranken
Da der Mikrostoffwechsel im Innenohr hochkomplex ist und unter dem Einfluss des vegetativen Nervensystems steht, werden immer wieder auch Stress und psychische Belastung als mögliche beitragende oder auslösende Faktoren genannt. Dies deckt sich mit dem häufig beobachteten Persönlichkeitsbild des Menière-Kranken, das oft durch eine Tendenz zu Ehrgeiz und Perfektionismus geprägt ist, also dem Risiko, sich selbst unter übermäßigen Druck zu setzen. Deutliche Symptome des Morbus Menière zeigte ab 1527 der Reformator Martin Luther, wie aus einer Studie des Münsteraner Mediziners Harald Feldmann hervorgeht.
Schreibweise des Namens
Prosper Menière selbst schrieb sich nur mit einem Accent grave auf dem zweiten „e“, wovon mehrere handgeschriebene Briefe mit seiner Unterschrift zeugen. In der Literatur finden sich häufig andere Schreibweisen (Ménière, Menier), die teilweise von dem irritierenden Schriftzug auf der Grabkapelle der Familie Menière auf dem Friedhof Montparnasse in Paris herrühren.
Literatur
- Ralf Bröer: Menièresche Krankheit. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. de Gruyter, Berlin / New York 2005, ISBN 3-11-015714-4, S. 969 f.
- Olaf Michel: Morbus Menière und verwandte Gleichgewichtsstörungen. Georg-Thieme-Verlag, Stuttgart 1998, ISBN 3-13-104091-2.
- Helmut Schaaf: Morbus Menière: Schwindel – Hörverlust – Tinnitus – Eine psychosomatisch orientierte Darstellung. 7. Auflage. Springer, Berlin 2012, ISBN 978-3-642-28215-7.
Weblinks
- Morbus Menière. In: Orphanet (Datenbank für seltene Krankheiten).
- Menière-Seite. Tinnitus-Liga
- KIMM e. V. - Kontakte und Informationen zu Morbus Menière



